
“La Vista” es la encargada de procesar el 90% de la información que recibimos diariamente, y a pesar de su enorme repercusión en nuestras vidas, habitualmente no le prestamos la atención que se merece y generalmente sólo nos acordamos de ella cuando surge un problema.
Afortunadamente siguiendo estos 5 Tips de Salud Visual podremos reducir una gran parte de problemas.
En los últimos años las pantallas han ido mucho más allá de los ordenadores portátiles y de sobremesa. Ahora hay teléfonos móviles inteligentes, tabletas, e-readers y reproductores de MP3 sin contar con las las pantallas que nos encontramos en aeropuertos, estaciones de metro y tren, cines y eventos deportivos.
El contraste y el brillo de una pantalla electrónica con el tiempo puede conducir a la fatiga visual y, en algunos casos, el Síndrome Visual Informático, después de un uso prolongado. Los síntomas pueden incluir dolores de cabeza, visión borrosa, dolor de cuello, ojos secos o rojos, fatiga, visión doble, etc..
En la vida cotidiana, parpadeamos con una frecuencia media de entre 15 y 20 veces por minuto repartiendo la lágrima de modo uniforme sobre toda la superficie de la córnea. Pero cuando estamos ante un ordenador o un dispositivo móvil esta frecuencia se reduce a la mitad más o menos, provocando sequedad e irritación ocular.
Se recomienda el uso de la regla de 20/20/20 cuando estamos mirando una pantalla. Cada 20 minutos, mirar a 20 pies de distancia( 6 mt más o menos) durante 20 segundos para poder relajar la acomodación y la convergencia a la vez que parpadeamos más frecuentemente. Si sufres de ojos secos crónicos, trata de usar un ordenador portátil en lugar de un ordenador de sobremesa porque al mirar hacia abajo los ojos hay menos superficie del ojo expuesta a la evaporación.
La exposición a los rayos ultravioletas (UV) pueden deteriorar la visión, y entre otros problemas pueden provocar cataratas (opacidad del cristalino de los ojos), degeneración macular relacionada con la edad y la aparición de bultos cancerosos y no cancerosos en la superficie de los ojos, los párpados y la piel circundante.
Probablemente ya sabes que los ácidos grasos omega-3 pueden reforzar el corazón y el cerebro, pero también pueden disminuir el riesgo de enfermedades en los ojos. De acuerdo con un estudio publicado en el 2011 de Archives of Ophthalmology , las mujeres que comieron atún en conserva y ciertos tipos de pescado (caballa, salmón, sardinas, pescado azul, pez espada) al menos una vez a la semana tenían un riesgo 42 por ciento menor de Degeneración Macular que los que lo tomaban menos de una vez al mes.
Las zanahorias tienen la reputación de ser la mejor hortaliza para tener una visión saludable, pero aún siendo muy importantes, los verdaderos nutrientes estrella para la vista son la luteína y zeaxantina que se encuentran en alimentos tales como, verduras de hojas verdes, brócoli, calabacín, guisantes y coles de Bruselas. Investigadores de la Universidad de Georgia en Athens descubrieron que las verduras de hojas verdes pueden mejorar la visión al reducir los efectos estresantes en los ojos de la exposición a la luz brillante, ya que ayudan a absorber parte de esa luz.
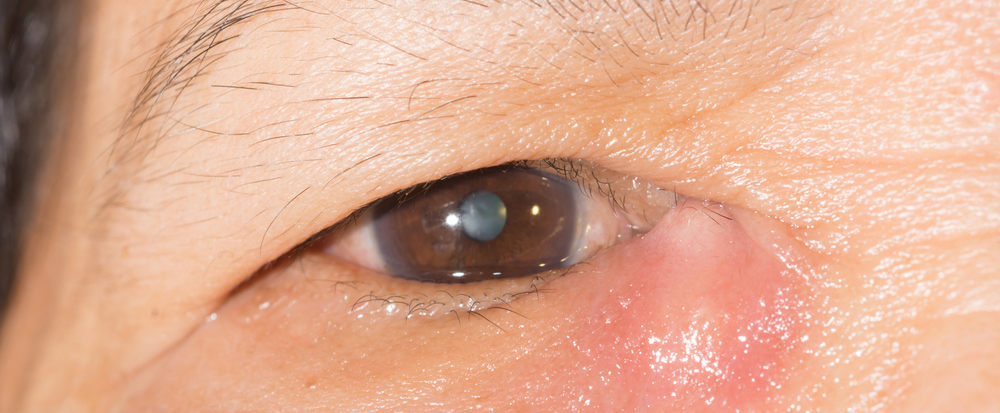
La dacriocistitis es la inflamación causada habitualmente por una infección del saco lagrimal, debido a una obstrucción de la vía lagrimal.
Dolor, enrojecimiento y edema a nivel de la parte interna del párpado inferior (sobre el saco lagrimal), lagrimeo, secreción, fiebre ocasional o recurrente.
Edema doloroso y eritematoso localizado a nivel de la porción nasal del párpado inferior, que se extiende hacia la zona de la periórbita nasal. Cuando se hace presión sobre el saco lagrimal, puede haber salida de secreción mucoide o purulenta a través del punto lagrimal.
Otros signos pueden ser la formación de fístula (a menudo con punto de emergencia a nivel del tendón cantal medial) o un quiste en el saco lagrimal o mucocele, en especial en casos crónicos. Rara vez aparece como complicación una celulitis orbitaria o facial.
La más común es la obstrucción del conducto lacrimonasal, aunque también pueden producirla, con mucha menos frecuencia, otras condiciones como traumatismos faciales, cirugía nasal previa, tumoraciones.
Depende la gravedad de los síntomas y signos encontrados en la exploración del especialista. Requiere una exploración oftalmológica completa y, si es posible, la obtención de un cultivo de cualquier secreción obtenida del punto lagrimal.
Una vez que el proceso agudo haya cedido, puede considerarse el tratamiento quirúrgico, en especial en casos de dacriocistitis crónicas. Es el único tratamiento curativo de esta enfermedad, ya que, si no solucionamos la obstrucción, los episodios de infección se pueden repetir.

La miopía es una condición que ocurre cuando en ojos que tienen un mayor tamaño del normal las imágenes se enfocan delante de la retina y no sobre ella. Esto produce que la visión resulte borrosa en distancias lejanas y, también, una disminución importante de la agudeza visual.
Se habla de alta miopía o miopía magna cuando un paciente presenta más de 6 dioptrías. Este tipo de miopía se asocia a ojos todavía más largos, es decir, con una longitud axial muy larga. También se considera alta miopía si el paciente presenta un eje anteroposterior mayor de 26mm.
Este tipo de miopía afecta, a día de hoy, a un 2% de la población y, sigue en aumento en los países desarrollados, aunque no se han determinado las causas. La alta miopía, que acostumbra a aparecer durante la infancia y se estabiliza entre los 20 y los 30 años, puede llegar a causar ceguera legal en los casos más graves.
Este defecto refractivo supone un riesgo para la visión ya que puede derivar en patologías visuales más severas.
En este tipo de trastorno, cuanto más aumentan las dioptrías, más se alarga el ojo (longitud axial) y, mayor es el riesgo de que derive en trastornos visuales asociados.
Algunos de estos trastornos pueden ser:
En principio, no existe un tratamiento específico para la miopía magna y, en cualquier caso, debe de hacerse una valoración individual de cada paciente para establecer la pauta a seguir.
La visión borrosa, es decir el defecto de refracción, puede corregirse mediante el uso de lentes de contacto y/o corrección con gafas. Así mismo, se puede realizar una corrección de la visión sometiéndose a cirugía refractiva de la miopía con láser LASIK.
Así mismo, también existe la posibilidad de colocar lentes intraoculares (lentes fáquicas tipo ICL), que consiste en implantar una lente entre el iris y el cristalino. Esta técnica es reversible y conserva la córnea en su estado natural.
La cirugía de la miopía se realiza de forma ambulatoria, es decir, sin ingreso.
Hasta hace poco tiempo, no había ningún método eficaz para frenar la progresión de la miopía. Recientemente, estudios realizados en niños han demostrado que la ortoqueratología y el tratamiento con colirio de atropina a bajas dosis son los únicos tratamientos que consiguen reducir su progresión.
Por otro lado, se pueden tratar también las complicaciones que se derivan. Para ello es de vital importancia realizar un buen seguimiento oftalmológico.
Es decir, se deberá realizar controles de la visión periódicamente para facilitar el diagnóstico y el tratamiento de los trastornos visuales asociados a la alta miopía. El diagnóstico precoz de estas complicaciones nos permitirá minimizar la pérdida de visión.
Así mismo, es importante recordar que la cirugía refractiva corrige la visión, pero no impide que los trastornos asociados a esta patología se desarrollen.
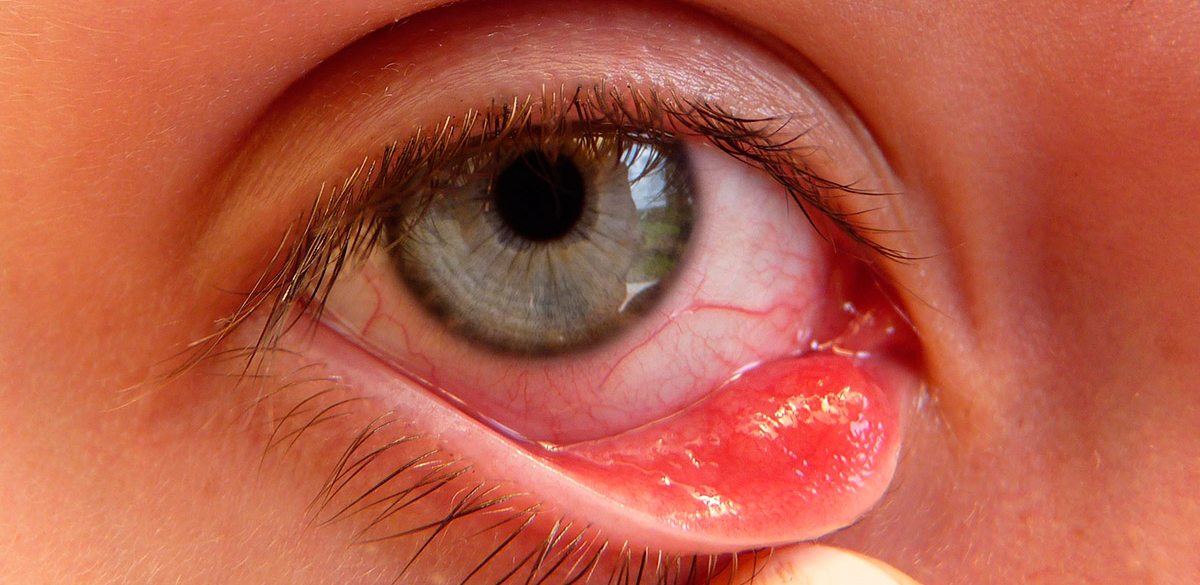
El ectropión es una malposición palpebral consistente en la eversión o giro del párpado hacia fuera que provoca que el párpado no se apoye sobre el ojo y este quede desprotegido.
Irritación ocular, enrojecimiento, lagrimeo, fotofobia y sensación de cuerpo extraño.
La causa más común es el envejecimiento que aumenta la laxitud de los tejidos, aunque hay otras causas como las traumáticas, cicatrizales, etc.
El paciente debe ser visitado por un cirujano oculoplástico para descartar complicaciones y decidir la técnica quirúrgica más adecuada de manera individualizada ya que a pesar de que la causa más frecuente es el envejecimiento puede implicar otras enfermedades más graves que requieran un tratamiento más específico.
Consiste en la corrección quirúrgica de la malposición palpebral para evitar complicaciones oculares como la ulcera corneal y la perforación de la misma. Se realiza de forma ambulatoria bajo anestesia local y sedación y los resultados son en la mayoría de los casos inmediatos con un postoperatorio bien tolerado.

El entropión es la eversión o giro del párpado hacia dentro, que provoca el roce de las pestañas con el ojo y, por tanto, irritación.
Esta eversión provoca irritación ocular, enrojecimiento, lagrimeo, fotofobia y sensación de cuerpo extraño.
Suele deberse a la laxitud de los tejidos por la edad, aunque hay otras muchas causas como las cicatrices, cirugías previas, traumatismos, tumores, etc.
El paciente debe visitarse con un oculista para descartar complicaciones y decidir la técnica quirúrgica más adecuada de manera individualizada.
Consiste en la corrección quirúrgica de la malposición palpebral para evitar complicaciones oculares como la ulcera corneal y la perforación de la misma. Se realiza de una forma ambulatoria, bajo anestesia local y sedación, y los resultados son en la mayoría de los casos inmediatos con un postoperatorio bien tolerado.
La blefaroplastia es una técnica quirúrgica con la cual se extrae el exceso de piel que hay a los párpados, normalmente en los superiores, pero también en los inferiores, y generalmente la utilizamos en procedimientos de cirugía palpebral extraer esta piel o bien por un motivo cosmético o bien por obtención de colgajos.
Cuando hablamos de blefaroplastia en general, nosotros hablamos de extraer piel, pero en la calle, en un contexto más general, se utiliza para denominar la cirugía estética de los párpados, que normalmente incluye no solo extraer la piel, sino también el exceso de grasa que hay en los párpados, lo que médicamente se conoce como lipectomía. Pero en la calle, en general, el término blefaroplastia se utiliza para denominar este procedimiento estético global.
Los pacientes, generalmente, piden una blefaroplastia porque se ven un exceso de piel provocado por el envejecimiento cutáneo. A veces, también dicen que les caen los párpados, cosa que no es realmente así, sino que lo que tienen es un exceso de piel en los párpados que les provoca esa sensación. Por eso, piden por una cirugía estética.
La blefaroplastia, en realidad, se puede llevar a cabo a cualquier edad. Sin embargo, dependiendo de la finalidad de la intervención se realizará a más o menos edad. Cuando se lleva a cabo con finalidades cosméticas, no se suele realizar antes de los 35 años. En estos casos, se realiza a gente con un envejecimiento cutáneo, y este envejecimiento no se produce generalmente hasta a partir de los 35 o 40 años de edad.
Pero este procedimiento puede ser necesario para otras finalidades que pueden requerir llevarla a cabo independientemente de la edad. La blefaroplastia se puede utilizar en patología para corregir, por ejemplo, defectos tumorales y obtener la piel en exceso para colocarla en el lugar donde había el tumor.
Cuando hacemos una blefaroplastia cosmética, lo que hacemos es marcar la cantidad de piel que queremos extraer, teniendo en cuenta que el paciente, después de la cirugía, pueda cerrar el ojo correctamente. Y con la cirugía extraemos este exceso de piel y lo suturamos de la manera más precisa posible porque la cicatriz quede escondida estéticamente al pliegue del párpado y no se vea.
Los resultados de la blefaroplastia no son visibles inmediatamente. Es decir, los pacientes a veces el que pretenden es ver rápidamente los resultados. Pero las primeras semanas, el paciente tiene el párpado bastante morado y trae las suturas. Por lo cual, el resultado no es visible en aquel momento. Tenemos que esperar como mínimo dos o tres semanas, incluso, en algunos casos, hasta cuatro semanas a que desaparezca la inflamación, el edema y sobre todo el morado, porque se puedan ver los resultados que el paciente pretende.

La ambliopía u ojo vago es una alteración de la visión (un ojo ve peor que el otro) producida por una asimetría en el uso de los ojos durante los ocho primeros años de vida (etapa de desarrollo visual). En definitiva, el niño ve mejor con un ojo que con el otro.
A pesar de que no haya ninguna enfermedad que dificulte la capacidad visual de ninguno de los dos ojos, el cerebro recibe información visual de peor calidad de uno de ellos y lo acaba ignorando. Ese ojo con el paso del tiempo se vuelve vago.
La ambliopía ocurre cuando el cerebro ignora la información visual procedente de un ojo al llegar de peor calidad que con el otro ojo, a pesar de que las estructuras del mismo estén sanas.
Esto puede deberse a:
El ojo vago o ambliopía no siempre es fácil de detectar, puesto que según su causa, no se reconoce a simple vista.
Por otro lado, si el déficit visual es unilateral, resulta muy difícil que sea detectado en casa. A ello se suma que los niños no son conscientes del déficit de visión unilateral en la mayoría de los casos.
En la ambliopía, lo más importante son la detección y tratamiento rápido. Especial atención deben tener los padres que han tenido un ojo amblíope cuando tienen un hijo, recomendándose la primera revisión oftalmológica en torno a los 3 años de vida.
Hay, no obstante, algunos signos de alarma que deben de hacernos consultar con el oftalmólogo pediátrico porque pueden acompañar a alguna enfermedad ocular pediátrica concreta, como son:
El tratamiento de la ambliopía consiste en:
Lo más importante en la ambliopía es prevenirla y tratarla lo antes posible. De ello dependerá el pronóstico visual del niño.
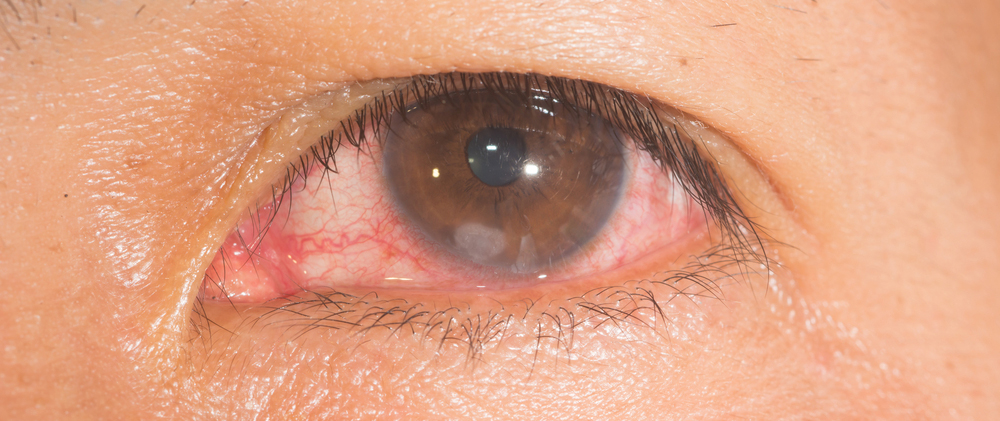
Una úlcera corneal es una herida abierta en la córnea, la estructura que cubre el iris y la pupila de manera similar a cómo los cristales cubren la esfera de un reloj. Las úlceras corneales suelen estar provocadas por infecciones oculares, aunque una extrema sequedad ocular u otros trastornos oculares también pueden producirla. Cuando ya hay pérdida de tejido, se define como una lesión corneal.
Los síntomas de una úlcera corneal incluyen:
Es necesario que acuda al oftalmólogo de manera inmediata si cree que puede tener una úlcera corneal o si experimenta cualquier síntoma ocular que le preocupe. Las úlceras corneales pueden dañar de manera severa y permanente la visión y, si no se tratan, provocar incluso la ceguera.
Las personas que corren un mayor riesgo de sufrir úlceras corneales son aquellas que:
Si lleva lentes de contacto, manipúlelas y almacénelas con cuidado, y recuerde limpiarlas correctamente para reducir el riesgo de úlceras corneales.
Los tratamientos de elección suelen ser las gotas antibióticas, antifúngicas o antivirales. En algunos casos, el oftalmólogo puede prescribir comprimidos antifúngicos. En otros, la aplicación de una inyección de medicamentos en la zona ocular puede ser necesaria.
También se pueden prescribir gotas antiinflamatorias una vez la infección haya mejorado o desaparecido para ayudar a disminuir la hinchazón y prevenir la cicatrización. Para reducir el dolor, el oftalmólogo puede recetar medicación por vía oral.
En caso de que los síntomas cambien o empeoren durante el tratamiento, acuda inmediatamente a su oftalmólogo.
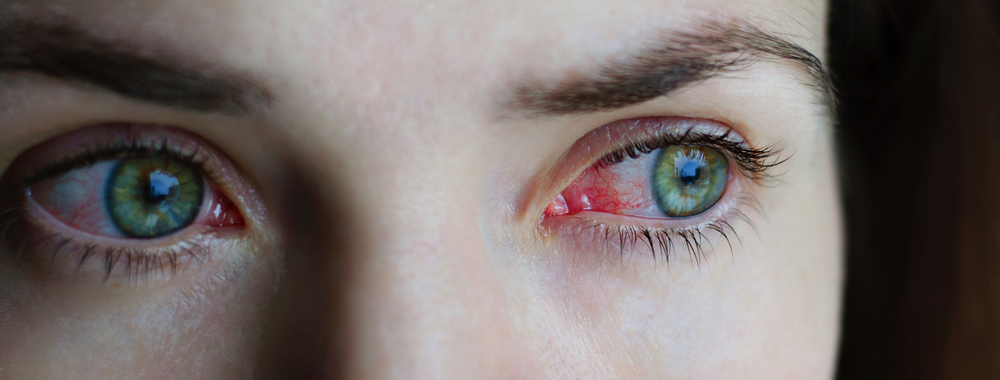
La conjuntivitis es la inflamación de la conjuntiva, membrana mucosa que recubre el interior de los párpados, y que se propaga a la parte anterior del globo ocular hasta llegar a la córnea. Presenta unas manifestaciones comunes (enrojecimiento, lagrimeo) y otras según su causa (legañas matinales en las infecciosas, ganglios aumentados en las víricas, picor en las alérgicas, etc.), con una duración de 1 a 3 semanas.
Infecciosas
Pueden ser bacterianas o víricas.
Alérgicas e irritativas
Conjuntivitis por cuerpo extraño y traumática
La conjuntivitis por cuerpo extraño se puede producir debido a la entrada de un elemento externo en el ojo, como puede ser polvo, arenilla, etc. Los arañazos y traumatismos en la conjuntiva también pueden conducir a su infección.
Por otro lado, un uso inadecuado de las lentes de contacto o lentillas, o la falta de desinfección de las mismas, también puede ocasionar la incubación de microbios y puede derivar en una conjuntivitis.

La visión doble o diplopía es un síntoma bastante llamativo que puede estar provocado por varias causas de naturalezas muy distintas.
La superposición de las imágenes en la visión doble puede producirse de manera horizontal, vertical u oblicua.
Puede ser binocular, es decir que desaparezca al cerrar uno de los dos ojos, o monocular, es decir, que persista al cerrar un ojo de manera alterna.
La diplopía es una alteración visual que consiste en la percepción de visión doble. Por eso, el paciente suele acudir a la consulta diciendo que “ve doble”. Dicha visión doble puede ser:
Los pacientes que sufren diplopía, se quejan de haber experimentado en algún momento un episodio de visión doble de forma puntual o continua en el tiempo.
La diplopía puede dividirse en:
Diplopía monocular.La visión doble persiste a pesar de cerrar un ojo de forma alterna.
Diplopía binocular. La visión doble desaparece al cerrar un ojo y siempre la causa se debe a una desalineación ocular.
La diplopía o visión doble se puede presentar en cualquier momento de la vida. Los niños pueden padecer patologías que produzcan visión doble, o incluso en el caso del estrabismo, cuando se está instaurando, en momentos agudos si se produce una descompensación de manera muy rápida, se pueden dar episodios de visión doble. Sin embargo, las desviaciones provocadas por estrabismos, en especial en edad infantil, con el paso del tiempo el cerebro tiende a compensarlas, y la visión doble no se establece. Si hay desviación desde la infancia, cuando se llega a la edad adulta, no suelen presentar visión doble.
Solo se suele recurrir a una intervención quirúrgica para corregir la diplopía o visión doble cuando la patología o la diplopía en sí no se puede tratar con una corrección prismática.
Los prismas son unos cristales que se aplican en las gafas y ayudan a desplazar la imagen que produce la visión doble.
Cuando no se puede utilizar este recurso debido a que la desviación es muy grande o a que el paciente no se adapta al prisma, ya sea por el grado de desviación o por temas estéticos, es posible llevar a cabo la administración de toxina botulínica y/o cirugía dependiendo de cada paciente y su patología.
La cirugía que se practica, se realiza cuando hay una desalineación de los ojos, por lo que es la cirugía con la que se trata el estrabismo que consiste en la movilización de los músculos teniendo como objetivo devolver la alineación ocular. Es una cirugía ambulatoria que no requiere ingreso y el paciente, en la mayoría de los casos, vuelve a casa el mismo día de la cirugía. El procedimiento se efectúa bajo los efectos de una anestesia local tópica y con algún tipo de sedación. En algunos pacientes, en casos muy concretos, se puede realizar bajo los efectos de la anestesia general.
Después de una intervención quirúrgica de estrabismo, el tiempo de recuperación es relativamente rápido. Habitualmente, los pacientes pueden retomar su vida habitual (trabajo, estudios) en la primera semana del postoperatorio.
Hay ciertas molestias que el paciente puede presentar, como una sensación de cuerpo extraño, o algo que roza dentro del ojo, pero evoluciona favorablemente y en pocas semanas desaparece por completo.
Sí que se recomienda a los pacientes no ir a la piscina o a la playa, y evitar los deportes de contacto durante los primeros 10-20 días aproximadamente.